Гломерулонефрит
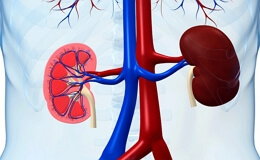
Гломерулонефрит — это воспалительное заболевание почек, которое в основном поражает гломерулы (почечные клубочки). Они являются основной функциональной единицей почечной ткани, которая с одной стороны обеспечивает очищающую функцию организма, а с другой – необходима для поддержания кислотно-щелочного и электролитного баланса. Благодаря правильному функционированию клубочков ненужные вещества удаляются из организма. Поэтому повреждение клубочков связано с серьезным нарушением нормальных функций почек и, следовательно, всего организма.
В некоторых случаях гломерулонефрит может быть вторичным проявлением, т. е. являться следствием другого заболевания. Однако в большинстве случаев он бывает первичным.
В зависимости от течения развития гломерулонефрит может быть острым и хроническим. Некоторые острые формы имеют хороший прогноз и могут быть полностью вылечены. Однако хронический громерулонефрит является частой причиной терминальной почечной недостаточности, требующей лечения гемодиализом. Это делает болезнь чрезвычайно серьезной и требует быстрых и адекватных терапевтических мер для контроля симптомов и предотвращения возможной почечной недостаточности.
Содержание статьи:
Причины
В настоящее время принято считать, что гломерулонефрит возникает на основе патологического иммунного ответа против различных антигенов, как внешних, так и эндогенных. Существует аномальная активация лимфоцитов, которая, в свою очередь, вызывает ряд процессов, которые в конечном итоге приводят к хроническому воспалительному процессу, атрофии клубочков и постепенному развитию соединительной ткани на месте здоровой. Механизмы этой патологической активации иммунных клеток пока не ясны.
Считается, что В-лимфоциты играют важную роль в возникновении и поддержании иммунного ответа и синтезе антител, которые при нормальных условиях защищают организм от посторонних веществ (антигенов), связывая их в специальные комплексы. Однако при гломерулонефрите их продукция усиливается, в результате чего комплексы антиген-антитело увеличиваются и откладываются в клубочках, что вызывает их повреждение. В таком случае развитие гломерулонефрита наблюдается в результате отложения циркулирующих иммунных комплексов, т. е. тех, которые не имеют прямого отношения к почкам. Таким образом, почки являются «жертвой» развивающегося иммунного ответа. Чаще всего антигены, вызывающие активацию лимфоцитов, имеют бактериальное, вирусное, грибковое, паразитарное происхождение, а в некоторых случаях они остаются неясными.
Общие симптомы
Гломерулонефрит представляет собой целую группу заболеваний, что затрудняет систематизацию общих симптомов и жалоб. Очень часто эти состояния развиваются настолько незаметно, что диагностируются уже на стадии почечной недостаточности. Причиной этого является то, что в отличие от многих других единиц заболевания, здесь нет явной субъективной симптоматики или, если она и присутствует, то редко связана с почечным происхождением. Чаще всего субъективные жалобы пациентов могут выражаться в:
• чувстве усталости, быстрой утомляемости;
• гипертонии, которая трудно поддается лечению;
• наличии крови в моче (гематурии);
• отеках на лице, руках, редко на ногах, особенно рано утром.
Такие симптомы слишком неспецифичны и редко обращают внимание врача на поиск возможной почечной патологии. Лабораторные тесты, которые в свою очередь предполагают повреждение почек, являются относительно более категоричными:
• Протеинурия (наличие белка в моче)
Это основной и самый постоянный симптом клубочковых заболеваний почек. Обычно при фильтрации крови через клубочки выделяется крайне небольшое количество белков, потому что эти молекулы важны для нормального функционирования организма в целом, поэтому организм стремится их сохранить. Обычно считается, что до 150 мг в сутки является нормальным выделением белка из почек. Однако при заболеваниях клубочков наблюдается повреждение различных компонентов клубочков, что приводит к ухудшению его нормальной способности к фильтрации. Чаще всего образование пор происходит в мембранах клубочков, что приводит к увеличению проницаемости для белковых молекул. В зависимости от количества секретируемого белка в моче, протеинурия считается слабой, когда количество белка, выделяемого за сутки с мочой, не превышает 1 г, умеренной – до 3 г и тяжелой – более 3 г.
• Гематурия
В дополнение к очевидному присутствию крови в моче, также возможно появление микроскопической гематурии, т. е. обнаружение эритроцитов в моче только при микроскопическом исследовании. Обычно в этом случае заболевание протекает практически без симптомов, что замедляет диагностику. Значительной гематурией считается наличие более 3 эритроцитов в поле зрения в осадке мочи.
Отдельные типы гломерулонефрита
Существуют различные типы гломерулонефрита, главными из которых являются:
• острый стрептококковый гломерулонефрит;
• гломерулонефрит с минимальными изменениями;
• очагово-сегментарный гломерулярный склероз;
• IgA гломерулонефрит, мембранозный гломерулонефрит;
• мембранопролиферативный гломерулонефрит;
• болезнь Гудпасчера;
• волчаночный гломерулонефрит.
• Острый постстрептококковый гломерулонефрит
Это относительно редкий тип гломерулонефрита, характеризующийся острым течением и в большинстве случаев полным излечением больных.
Заболевание чаще всего возникает после поражений глотки и реже после кожной инфекции, вызванной бета-гемолитическими стрептококками. В последние годы острый гломерулонефрит стал менее распространенным в связи с уменьшением частоты стрептококковых инфекций. Заболеванию в основном подвергаются мальчики в возрасте от 5 до 15 лет.
Через несколько дней после развития инфекции горла или кожи начинают наблюдаться типичные проявления заболевания. Первоначально отмечается ограничение мочеиспускания (олигурия), за которым следует макроскопическая (видимая) гематурия, гипертония и появление небольших отеков преимущественно на лице и пальцах. Моча обычно бывает розовой или коричневой. Постепенно появляется также двусторонняя тяжесть в области поясницы, тошнота, рвота, легкая субфебрильная температура. Обычно олигурия, гематурия и отек проходят в течение нескольких дней. Гораздо чаще, чем описанная форма, наблюдается субклиническое течение заболевания – без олигурии, без гипертонии и без макроскопической гематурии. В этом случае отмечаются только отклонения мочевых показателей.
В лабораторных исследованиях, помимо выявления патологических изменений в моче, наблюдается увеличение определенных типов антител. Это антитела, которые организм вырабатывает против определенных структур стрептококков. Они называются антистрептолизинами. Наблюдая за их количеством можно определить тяжесть заболевания и реакцию на терапию.
Острый постстрептококковый гломерулонефрит обычно является самоограничивающимся заболеванием, которое не приводит к осложнениям. Однако в очень редких случаях может возникнуть тяжелая почечная недостаточность.
Лечение в основном является симптоматическим. Пациенту показан достаточный отдых. Пища должна быть лишена соли, а количество потребляемой жидкости не должно превышать диурез предыдущего дня плюс еще 500 мл. Препаратами выбора для этого типа гломерулонефрита являются высокие дозы сильнодействующих диуретиков, таких как фурантрил. В то же время используются также антагонисты кальция, которые хорошо влияют на артериальную гипертензию. Если в течение заболевания выявлен стрептококковый агент, начинается лечение антибиотиками, которое обычно длится около 7-10 дней.
Как правило, больные выздоравливают, а заболевание не рецидивирует.
• Гломерулонефрит с минимальными изменениями
Он является чрезвычайно распространенным заболеванием у детей. У пожилых людей это заболевание встречается крайне редко.
Название этой формы клубочковой болезни связано с тем, что при нормальной световой микроскопии не видно явных изменений в клубочках, поэтому это может ввести в заблуждение. Фактически, однако, после применения электронной микроскопии обнаруживаются характерные изменения в области клубочковой мембраны, что позволяет поставить диагноз.
Гломерулонефрит с минимальными изменениями зачастую проявляется быстро развивающимся нефротическим синдромом, который иногда может осложняться наступлением плеврального выпота и асцита. Обычно здесь нет гематурии и гипертонии.
Причина гломерулонефрита с минимальными изменениями часто остается неизвестной. Иногда его случаи удается связать с приемом определенных лекарственных средств, такими заболеваниями, как лимфома Ходжкина и др.
Лабораторные тесты показывают наличие высокоселективной протеинурии, то есть поврежденные клубочки пропускают в мочу только низкомолекулярные белки, чаще всего альбумин. В результате в крови возникает дефицит альбумина, что также вызывает образование отеков. В то же время наблюдается повышенная тенденция к тромбозам и рецидивирующим бактериальным инфекциям.
Заболевание имеет хроническое рецидивирующее течение и часто усугубляется инфекцией или аллергией. При гломерулонефрите с минимальными изменениями клубочки не восстанавливаются, поэтому заболевание оставляет после себя почечную недостаточность у значительного числа пациентов.
Лечение начинается с высоких доз кортикостероидов. К сожалению, значительный процент пациентов устойчив к этому типу терапии, поэтому у таких пациентов лечение начинается с иммунодепрессантов и цитостатиков. В то же время проводится симптоматическое лечение. Также показано резкое ограничение потребления белка.
• Очагово-сегментарный гломерулярный склероз
Это понятие, объединяющее несколько различных заболеваний со сходными гистологическими характеристиками.
Когда заболевание является первичным, этиология зачастую неизвестна, а симптомы обычно контролируются нефротическим синдромом. Вторичный очагово-сегментарный гломерулярный склероз является поздней стадией пролиферативного гломерулонефрита и васкулита, в некоторых случаях он также может быть связан с некоторыми заболеваниями почек или внепочечными болезнями (серповидноклеточная анемия, героиновая нефропатия и т. д.).
Заболеванию подвержены как дети, так и взрослые. В течение болезни развиваются симптомы, напоминающие таковые при гломерулонефрите (лишь с минимальными изменениями). Тем не менее, помимо наличия высокоселективной протеинурии и тяжелого и трудно поддающегося лечению отека, также обнаруживается артериальная гипертензия и наличие в моче клеток крови.
Лечение этого типа заболевания крайне сложно. Только 20-30% пациентов с первичным очагово-сегментарным гломерулярным склерозом отвечают на лечение кортикостероидами. Другим пациентам назначаются цитостатики, но этот тип терапии не имеет большого успеха. С одной стороны, это связано с нефротоксичностью большинства препаратов этой группы, а с другой – с невосприимчивостью препаратов такими пациентами, несмотря на высокие дозы. Поэтому на первом месте стоит симптоматическое лечение, которое заключается в ограничении потребления животных белков, жиров и поваренной соли. Очень важен мониторинг артериального давления. Для лечения гипертонии назначаются ингибиторы АПФ.
Из-за того, что очагово-сегментарный гломерулярный склероз устойчив к лечению у значительной части пациентов, он постепенно прогрессирует до хронической почечной недостаточности.
• IgA гломерулонефрит
Он является наиболее распространенным типом гломерулонефрита. IgA гломерулонефрит имеет доказанную наследственную предрасположенность. В основном он поражает молодых людей.
Первичный гломерулонефрит имеет неясную этиологию и патогенез. Считается, что организм производит патологические антитела IgA, и они постепенно накапливаются в организме, особенно в почках.
Вторичный гломерулонефрит чаще всего возникает при хронических инфекциях, болезни Крона, хроническом язвенном колите, опухолевых заболеваниях.
Клинически заболевание встречается в двух формах. Первая развивается чаще всего при бактериальной или вирусной инфекции горла, кишечника, пазух, при этом возникает макроскопическая гематурия, сопровождающаяся выраженной или тупой болью в области поясницы. Гипертонии или олигурии обычно не наблюдается. Очень важно дифференцировать этот тип IgA гломерулонефрита от острого постстрептококкового гломерулонефрита. Оба заболевания имеют острое начало макроскопической гематурии, но у IgA это происходит во время инфекции, в то время как при остром гломерулонефрите это происходит через определенное время (обычно 7-14 дней) после развития какой-либо инфекции.
Вторая форма обнаруживается чаще всего случайно, например, при диагностике гипертонии. При этом лабораторное исследование мочи выявляет наличие легкой протеинурии и микроскопической гематурии.
Лечение здесь проводится в основном с помощью кортикостероидов и цитостатиков. В то же время показано радикальное лечение инфекционных очагов в организме. Однако у 20-30% пациентов с этим типом гломерулонефрита развивается почечная недостаточность, требующая лечения диализом.
• Мембранозный гломерулонефрит
После IgA гломерулонефрита, мембранозный гломерулонефрит является вторым по частоте гломерулонефритом и наиболее распространенной причиной нефротического синдрома у взрослых.
Как и большинство типов гломерулонефрита, он может быть как первичным, так и вторичным. Первая форма заболевания характеризуется неизвестным механизмом происхождения. Вторичный мембранозный гломерулонефрит может быть результатом различных заболеваний – гепатита В, туберкулеза, сифилиса, СПИДа, различных опухолевых заболеваний, васкулита, сахарного диабета; его развитие отмечается в том числе после приема различных лекарств – нестероидных противовоспалительных препаратов, каптоприла и др.
Диагноз заболевания может быть поставлен только на основании точно сделанной биопсии почки и качественного гистологического исследования.
Лечение включает комбинированное введение высоких доз кортикостероидов, цитостатиков и иммунодепрессантов. В то же время для предотвращения возникновения возможной тромбоэмболии используются гепарин или другие антикоагулянты.
• Мембранопролиферативный гломерулонефрит
Он характеризуется постепенным утолщением клубочковой стенки, что приводит к ограничению очищающей функции клубочков.
Существует три типа мембранопролиферативного гломерулонефрита по механизму происхождения. Первый и третий типы отличаются наличием в крови иммунных комплексов, которые постепенно откладываются на клубочковой мембране и приводят к ее повреждению. Второй тип имеет более специфический механизм происхождения – активацию иммунной системы альтернативными путями, что приводит к постепенному истощению некоторых важных иммунных компонентов, которые впоследствии определяют персистенцию заболевания. Вот почему второй тип мембранопролиферативного гломерулонефрита является более агрессивным, и у 80% пациентов развивается терминальная почечная недостаточность в течение 5-10 лет.
Первичный мембранопролиферативный гломерулонефрит чаще всего встречается у молодых пациентов. Обычно он развивается впоследствии инфекции верхних дыхательных путей. В клинической картине преобладает наличие двух синдромов – почечного и нефротического. То есть в некоторых случаях олигурия, артериальная гипертензия и гематурия выходят на передний план, в то время как в других случаях у пациентов чаще возникает синдром отека с повышенным риском тромбоза и частыми рецидивирующими инфекциями. Общим между двумя формами заболевания является низкая концентрация сывороточного комплемента – группы белковых молекул, которые выполняют важную иммунологическую функцию в организме.
Лечение проводится с помощью кортикостероидов и антиагрегантов.
• Болезнь Гудпасчера
Болезнь Гудпасчера – относительно редкое заболевание с аутоиммунным механизмом развития. При ней наблюдается клиническая картина быстро прогрессирующего гломерулонефрита, часто (примерно в 2/3 случаев) в сочетании с легочными кровотечениями.
Заболевание чаще всего встречается у людей в возрасте от 30 до 60 лет. Его отличает выраженная семейная и генетическая предрасположенность.
Обычно болезнь Гудпасчера начинается остро, сначала с легочных проявлений, а затем с появлением олигурии и почечной недостаточности. Пациенты имеют субфебрильную температуру. У них наблюдаются частые эпизоды массивных кровотечений из легких, развивается дыхательная недостаточность, требующая искусственной вентиляции легких.
Поражение почек происходит в форме быстро развивающейся олигурии с артериальной гипертензией, гематурией, легкой или тяжелой протеинурией, что приводит к почечной недостаточности. Легочные проявления очень тяжелые и могут быть фатальными, однако адекватным и своевременным лечением все же можно предотвратить дальнейшее развитие аутоиммунного воспалительного процесса.
Как правило, лечение этого заболевания включает в себя мощные дозы кортикостероидов, цитостатики и замещение плазмы. Последнее представляет собой метод временного удаления собственной плазмы для устранения циркулирующих в ней антител или иммунных комплексов, при этом клетки крови вместе с белковыми молекулами возвращаются обратно в кровоток.
• Волчаночный гломерулонефрит
Системная волчанка – это заболевание, которое часто поражает почки. Причина этого заключается в том, что иммунные комплексы, образующиеся во время иммунного воспалительного ответа, предварительно накапливаются в клубочковой мембране и приводят к ее повреждению. В результате общая почечная функция ухудшается и вызывает гломерулонефрит.
Волчанка является тяжелым аутоиммунным заболеванием, которое поражает мелкие кровеносные сосуды, вызывая серьезные и стойкие воспалительные изменения в них. Следовательно, волчанка – это системное заболевание. Обычно его наиболее распространенными проявлениями являются кожные формы, суставные поражения, анемия, плеврит, перикардит, поражение нервной системы и почечная патология. Диагноз заболевания ставится с помощью специальных иммунологических исследований, которые подтверждают наличие определенных антител.
Клинические признаки поражения почек во время волчаночного процесса обнаруживаются примерно у 50-80% пациентов. В зависимости от гистологической картины, существует несколько основных типов волчаночного гломерулонефрита. В некоторых из них отмечается выраженная протеинурия с появлением трудно поддающегося лечению отечного синдрома; в других преобладает почечный синдром. Обнаружение макроскопической гематурии является плохим прогностическим признаком. Гипертония не является обязательным признаком, но её развитие усугубляет состояние.
Заболевание диагностируется с помощью биопсии почки.
Кортикостероиды являются методом выбора при лечении волчаночного гломерулонефрита. Сначала лечение начинается с высоких доз, которые постепенно уменьшаются. Также могут назначаться иммунодепрессанты.
При правильном и адекватном лечении в течение 10 лет только у 10-20% пациентов с диагнозом волчаночный гломерулонефрит развивается картина терминальной почечной недостаточности.
Диагностика
Самой обыкновенной процедурой, результаты которой могут обратить на себя внимание в смысле наличия патологии, является анализ мочи. Выявление эритроцитов или лейкоцитов в моче, повышенного количества белка говорит о возможности существования заболевания почек. В то же время обнаружение повышенного креатинина в моче подтверждает подозрение о повреждении почек, но пока не дает представления о природе болезненного процесса.
Методы визуализации, такие как рентгенография с контрастным веществом и без него, ультразвук, компьютерная томография, показывают различные степени поражения почек. Однако и эти методы не в состоянии поставить окончательный диагноз гломерулонефрита.
Это возможно только при назначении биопсии почки. Для ее осуществления с помощью специальной иглы берется немного ткани почки, которая затем исследуется под микроскопом. Этот метод также определяет тип поражения клубочков.
Лечение гломерулонефрита
Термин гломерулонефрит включает целую группу заболеваний. По этой причине лечение каждого конкретного типа, как правило, отличается.
В целом, острые формы заболевания (учитывая острый постстрептококковый гломерулонефрит) являются самоограничивающимися и обычно требуют только симптоматического лечения. Этот тип болезни почти никогда не приводит к хронической почечной недостаточности.
Однако хронический гломерулонефрит требует обязательного лечения, которое бывает двух основных типов:
• патогенетическое лечение, которое направлено на подавление аутоиммунного воспалительного процесса в почках;
• симптоматическое лечение, цель которого – защита почечной ткани.
Патогенетическая терапия включает в себя введение кортикостероидов, иммунодепрессантов и цитостатиков, которые останавливают воспалительный процесс в почках и в некоторой степени улучшают прогноз заболевания.
Симптоматическое лечение во многом зависит от типа синдрома, который сопровождает гломерулонефрит. При наличии нефротического синдрома целесообразно строго ограничить потребление жидкости и поваренной соли, использовать мощные дозы мочегонных средств для усиления диуреза. Однако если нет значительного улучшения олигурии, требуется экстренный гемодиализ. Нефротический синдром также требует введения диуретиков, но в значительно меньших дозах, а также инфузии альбумина из-за низкого уровня сывороточного белка. В то же время добавляется антикоагулянт (гепарин), который предотвращает повышенный риск тромбоэмболии, а также статины – лекарства, которые положительно влияют на нарушенный липидный статус.
Оба типа синдрома требуют строгого контроля артериального давления и его активного лечения. Чаще всего это достигается с помощью бета-блокаторов, ингибиторов АПФ, антагонистов кальция. Ингибиторы АПФ оказывают особенно хорошее влияние на функцию почек.