Корь
Корь — это острая инфекционная болезнь, в большинстве регистрируемых случаев характерная для детского возраста. Корь сопровождается воспалениями слизистых оболочек дыхательных путей, явлениями общей интоксикации, а также пятнисто-папулезной сыпью. Путь передачи инфекции – воздушно-капельный. Изменяя реактивные способности организма, корь понижает устойчивость его к вторичной инфекции, что проявляется особой склонностью к развитию осложнений. Возбудитель заболевания – РНК-вирус Polinosa morbillorum. Перенесённое заболевание дает стойкий пожизненный иммунитет.
Содержание статьи:
Эпидемиология
Корь является повсеместно распространенной инфекцией. Она встречается в любом климатическом поясе и везде сохраняет свойственные ей черты.
Основные закономерности, определяющие эпидемиологию кори, заключаются:
1) во всеобщей восприимчивости людей, ранее ею не болевших;
2) в высокой контагиозности этой инфекции;
3) в прочном пожизненном иммунитете, развивающемся после перенесённой болезни.
Восприимчивость к заболеванию можно считать абсолютной. Исключение составляют дети самого раннего возраста, матери которых перенесли эту инфекцию. В первые 3 месяца жизни такие дети иммунны к кори. В возрасте 3-5 месяцев они относительно иммунны: из имевших возможность заразиться заболевают только 25%. Некоторая часть сохраняет иммунитет до 9-месячного возраста. Дети старше 9 месяцев также восприимчивы, как и дети более старшего возраста.
Дети, родившиеся от матерей, не перенёсших корь, могут заболевать ею практически с дня своего рождения. При заболевании корью беременной женщины непосредственно перед родами или во время родов дети могут родиться больными корью или заболевать в первые дни жизни.
Восприимчивы к кори не только дети, но и взрослые.
Патогенез
Инфекция попадает в организм через слизистые оболочки носоглотки и верхних дыхательных путей. Приживление и размножение вируса происходят с первых дней инкубации.
К началу развития катаральных симптомов вирус в высоких концентрациях обнаруживается в секрете носа и зева, конъюнктивы, в фильтратах эмульсии соскоба с пятен Бельского-Филатова. Это определяет капельный механизм передачи инфекции.
Проникая в восприимчивый организм, вирус кори проявляет тропизм к нервной системе. Для острого периода заболевания характерно развитие интоксикации разной степени, вплоть до резко выраженного токсикоза, сопровождающегося синдромами «менингизма», токсической «энцефалопатии».
При коревой инфекции с первых дней заболевания повышается давление в спинномозговом канале, уменьшается содержание сахара в ликворе. Возможно повышение цитоза за счёт увеличения лимфоцитов, могут появиться и нейтрофилы.
В катаральном периоде и особенно во время высыпания на фоне вялости, сонливости больного, условные рефлексы вырабатываются с трудом, неустойчивы, латентный период длителен. Применение внешнего, сильного раздражителя, а также отрицательного раздражителя влечёт за собой глубокое последующее торможение. У большинства детей, особенно в первые годы жизни, нарушения высшей нервной деятельности держатся долго. Уравновешивание нарушенных функций ЦНС нередко идет через фазовые состояния (парадоксальная или уравнительная фаза). При неосложнённом течении болезни нарушения корковой динамики медленно сглаживаются. При развитии осложнений эти нарушения усиливаются, и восстановление их задерживается.
Изменения сосудов мозга (стаз, расширение капилляров, набухание, а иногда пролиферация эндотелия) носят черты анафилактической реакции.
Схематически период инкубации соответствует периоду размножения вируса, катаральный период – периоду сенсибилизации организма, а период высыпания – периоду анафилаксии.
Патологическая анатомия
Изменения при кори, кроме кожной сыпи, сосредоточиваются зачастую, а нередко почти исключительно, в органах дыхания.
В коже, как правило, в верхних слоях развивается очаговый воспалительный процесс, который выражается в гиперемии и клеточной инфильтрации вокруг сосудов, волосяных канальцев и выводных протоков потовых желез. Расположение воспалительных фокусов происходит на значительном расстоянии друг от друга. В этих участках происходит проникновение экссудата в эпидермис. В пределах каждого фокуса уже при клиническом исследовании определяется некоторое уплотнение и небольшая приподнятость над уровнем кожи (папулезный характер сыпи).
Изменения в эпидермисе сводятся к дистрофии и нередко некрозу клеточных элементов. В дальнейшем в эпидермисе происходят явления усиленного и неправильного ороговения эпителия в пределах поражённых участков. Затем ороговевшие части, которые постепенно отодвигаются кверху нарастающей снизу нормальной эпителиальной тканью, начинают отторгаться (шелушение).
В слизистой полости рта (главным образом щёк) ещё в катаральном периоде появляются воспалительные изменения такого же неспецифического характера, как и при позже развивающейся кожной сыпи. Эпителий слизистой в пределах воспалительных фокусов также подвергается дегенерации с частичным некрозом и дальнейшим ороговением. Вследствие такого ороговения подлежащая сосудистая сеть в этих местах перестает просвечивать, в связи с чем появляются беловатого цвета пятна (пятна Бельского-Филатова).
Воспалительный процесс верхних дыхательных путей при коревой инфекции может распространиться по слизистой оболочке с трахеи на крупные и мелкие бронхи, а затем и на паренхиму лёгких, приводя к развитию бронхита, бронхиолита и катаральной пневмонии.
Для поражения дыхательных органов при кори характерна склонность воспалительного процесса к проникновению в глубину тканей. Воспалительные изменения захватывают не только слизистую оболочку бронха, но и мышечную его оболочку, и перибронхиальную клетчатку, нередко приводя к эндо-, мезо- и перибронхиту. Прежде всего и особенно сильно поражаются мельчайшие бронхи, где создаются условия для повышенной проницаемости слизистой оболочки, фиксации вируса, распространения воспалительного процесса в глубину и перехода его со слизистой оболочки на подлежащую интерстициальную ткань. Здесь обычно развивается интерстициальная пневмония.
Интерстициальные пневмонии особенно часто развиваются у детей до 5 лет. Это объясняется сравнительным богатством лёгкого в данном возрасте интерстициальной тканью, главным же образом её необычайной рыхлостью, обилием и шириной заложенных в ней лимфатических сосудов. Такие условия способствуют фиксации вируса и дальнейшему его продвижению с током лимфы. Воспалительный процесс захватывает не только перибронхиальную клетчатку, но обычно распространяется и на прилежащие перегородки альвеол. Последние представляются утолщёнными как вследствие их инфильтрации, так и в результате развития воспалительного отёка ткани. В зависимости от характера экссудата пневмония носит фибринозный, десквамативный, реже катаральный характер.
Перибронхиальная пневмония может постепенно распространяться, или же очаги могут сливаться между собой, приводя к сплошной гепатизации отдельных долей или даже всего лёгкого.
Коревой бронхит и перибронхит могут широко комбинироваться с очагами обычной бронхопневмонии, развивающейся путем перехода воспалительного процесса со слизистой оболочки бронха на альвеолярные ходы и альвеолы.
Таким образом, развитие пневмонических очагов при кори может идти двояким путём:
1) развитие перибронхиальных очагов;
2) развитие бронхопневмонических очагов.
В случаях продолжающегося катарального воспаления бронхов усугубляется нарушение их воздухоносной функции. Развитие грануляций и последующее сморщивание может привести к сужению или полному сдавливанию просвета бронхиол и запустеванию соответствующего участка лёгочной паренхимы.
В ряде случаев закупорка просвета бронхиол вязким экссудатом ведёт к развитию ателектазов. Закупорка происходит в связи с трудностью удаления вязкого экссудата и особенно вследствие значительного снижения эластических свойств бронхиальной стенки из-за частичной или полной гибели волокон эластической и мышечной оболочек. Частичная или полная гибель мышечной и эластической оболочек бронха имеет очень большое значение. В физиологических условиях при глубоком вдохе просвет бронхов сильно расширяется, особенно в мелких бронхиальных ветвях, диаметр которых увеличивается в 2-3 раза. Последующее сужение просвета необходимо для успешной экспекторации, с чем связано усиление быстроты движения воздуха по дыхательным трубкам. Понятно, что гибель мышечной и эластической оболочки бронхов резко нарушает их воздухоносную функцию.
Течение коревого бронхита и перибронхита может осложняться некротическими процессами. Зачастую некрозу подвергается вся стенка бронхиолы, а часто и перибронхиальная ткань с прилегающими к ней альвеолами, особенно при наличии в последних пневмонических изменений. Если омертвение захватывает проходимые для воздуха бронхиальные ветви, то в них легко развиваются бронхоэктазы.
Описанные изменения в дыхательной системе при различных формах поражения отличаются разнообразными морфологическими признаками и могут создавать крайне пёструю патологоанатомическую картину. В патогенезе изменений в лёгких при кори значительную роль играют первично возникающие изменения в эпителии в виде метаплазии эпителия трахеи и бронхов. Эпителий из цилиндрического превращается в многослойный или даже плоский, что способствует снижению его защитной функции. Восстановление исходного состояния завершается к 18-22-му дню от начала высыпания. Метаплазия эпителия обусловлена не столько общим авитаминизирующим влиянием коревого вируса по отношению к витамину А, сколько местным витаминоразрушающим действием вируса в районе его первичной и основной локализации. В очагах первичной локализации вируса, т. е. в эпителии дыхательного тракта и конъюнктиве, метаплазия эпителия оказывается наиболее ярко выраженной.
Коревые пневмонии весьма часто сопровождаются поражением плевры. Плеврит может возникать путём непосредственного перехода воспалительного процесса с периферических отделов лёгочной паренхимы на плевру либо благодаря притоку к ней инфекционного материала по лимфогенным путям. Изменения в плевре могут носить характер фибринозного или фибринозно-гнойного воспаления (в виде наложений или выпота в плевральную полость – эмпиемы). Гнойный процесс с плевры может иногда переходить на клетчатку средостения или перикард, осложняя эмпиему гнойным медиастинитом или перикардитом.
В ряде случаев на фоне тяжёлых изменений органов дыхания создаются условия, способствующие разрыву стенок мелких бронхов и альвеол. Из-за этого при дыхательных и кашлевых движениях воздух может нагнетаться в тканевые щели и лимфатические сосуды. Передвигаясь вдоль сосудов и бронхов, воздух выходит через корень лёгкого в клетчатку средостения, вследствие чего возникает медиастинальная эмфизема. Если нагнетание воздуха в месте разрыва продолжается и в интерстиций поступают всё новые и новые порции его, то пузырьки воздуха, постепенно наполняя клетчатку средостения, поднимаются до верхнего отверстия грудной клетки, где в яремной ямке переходят из средостения в подкожную клетчатку. Развивается более или менее распространённая подкожная эмфизема.
Характерной особенностью коревых пневмоний является наличие в альвеолах гигантских клеток. Подобного рода пневмонии присущи детям раннего возраста. В 2-5 лет они встречаются реже, а после 5 лет – лишь в виде исключения.
Симптомы кори
 В течение коревого процесса различают 4 стадии:
В течение коревого процесса различают 4 стадии:
1) стадия инкубации;
2) катаральная (начальная) стадия;
3) стадия высыпания;
4) стадия угасания (пигментации) сыпи.
Стадия инкубации зачастую длится 8-11 дней, иногда укорачиваясь до 7 дней или удлиняясь до 17 дней. У большинства детей длительность периода инкубации не превышает 15 дней. Она может удлиняться при сочетании кори с другими инфекциями, и у детей, получивших после контакта противокоревую прививку. В последнем случае инкубационный период не превышает 21 дня. Заболевание позже этого срока встречается очень редко и всегда вызывают подозрение о повторном промежуточном контакте.
В течение инкубационного периода клинические проявления чаще отсутствуют. Однако может наблюдаться эфемерное повышение температуры и лёгкие катары верхних дыхательных путей. Возможны желудочно-кишечные дисфункции, головные боли, общее недомогание, гиперплазия лимфатических узлов, ранние (на 3-4-й день инкубации) и поздние (за 2-3 дня до появления начальных симптомов) ангины, катаральные или фолликулярные, изредка с геморрагическим выпотом («шоколадные» ангины).
При отсутствии клинических проявлений инкубационный период является активной фазой заболевания, фазой, во время которой внедрение и размножение вируса влекут за собой ответные реакции организма. Об этом свидетельствуют обнаруживаемые в данном периоде биологические сдвиги. Весьма постоянны количественные и качественные изменения белой крови. Уже за 6-7 дней до высыпания в крови повышается количество нейтрофилов, затем нарастает лейкоцитоз, ускоряется РОЭ.
Катаральная стадия кори длится 3-4 дня, начинается с развития симптомов интоксикации, повышения t° с одновременным появлением катаров конъюнктивы и слизистых оболочек дыхательных путей. В последующие дни температура, оставаясь повышенной, колеблется в течение дня в значительных пределах. Снижаясь часто до нормы накануне высыпания, она вновь повышается к моменту появления сыпи. Вследствие этого на высоте заболевания отмечается своеобразная двуроговая кривая с наибольшим подъёмом на высоте катарального периода и к началу высыпания. Однако возможны весьма многочисленные варианты температурной кривой.
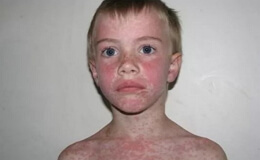
Симптомы общей интоксикации и катары слизистых оболочек изо дня в день нарастают. Ринит проходит все стадии, от серозного до слизисто-гнойного, сопровождаясь чиханьем. Появляются усиливающиеся симптомы трахеита, ларингита. Голос становится осипшим, кашель – навязчивым, мучительным, грубым, нередко «лающим». В разгар этого периода, чаще накануне высыпания, может развиться синдром ложного крупа. Конъюнктивы краснеют, особенно интенсивно по краям (краевая гиперемия), веки припухают, склеры инъецируются (более интенсивно у углов глаз), появляются гнойные выделения, светобоязнь, иногда блефароспазм. Лицо больного принимает одутловатый вид.
Патогномоничным для кори является отрубевидное шелушение на слизистой оболочке рта. На слизистой щёк против вторых нижних маляров за 2-3 дня до сыпи появляются белесоватые, возвышающиеся над поверхностью точки размером с маковое зерно, окружённые красным ободком. Варьируя в своей интенсивности, они могут захватывать слизистую оболочку губ, реже – всего рта. Иногда их обнаруживают на конъюнктиве, на слизистой влагалища. Они исчезают на 1-2-й день высыпания. Не встречаясь при других заболеваниях, редко отсутствуя при типичной кори, симптом Бельского-Филатова является самым ранним и бесспорным признаком кори. Отсутствие его, однако, не исключает полностью возможности коревого заболевания.
Вторым важным диагностическим симптомом кори является энантема, появляющаяся за 1-2 суток до высыпания. На бледной, неизменённой слизистой мягкого нёба, а также отчасти твёрдого, возникают рассеянные красные пятнышки размером от булавочной головки до чечевицы. В последующие дни с появлением разлитой гиперемии всей слизистой мягкого и твердого нёба эти пятнышки стушёвываются.
Одновременно на коже может появиться продромальная сыпь, имеющая характер милиарной, точечной, пятнистой, реже уртикарной. У детей, страдающих сухой экземой, поражённые места за 1-2 дня до появления коревой сыпи могут принимать вид красных пятен, как бы симулирующих настоящую коревую сыпь.
Ларингит, проявлением которого служит грубоватый кашель и слегка сиплый голос, к концу катарального периода усиливается. В более редких случаях ларингит может дать картину настоящего стеноза, клинически сходного с дифтерийным крупом. Развиваясь иногда до появления симптома Бельского-Филатова, он даёт повод ставить ошибочный диагноз дифтерии гортани. Когда ларингит обусловлен катаральным состоянием, отёчностью слизистой гортани, симптомы его исчезают с появлением и распространением сыпи. В случае развития ранних некротических процессов на слизистой верхних дыхательных путей все симптомы ларингита выражены ярче и держатся дольше. Трахеит и бронхит проявляются навязчивым, мучительным кашлем. По всему лёгочному полю при физикальном исследовании выявляется тимпанический оттенок перкуторного звука, рассеянные сухие и влажные хрипы.
Со стороны ЖКТ можно отметить жидкий, энтеритный стул, иногда рвоту. Изредка бывают разлитые боли в животе. Локализация их в правой подвздошной области может симулировать аппендицит. При ошибочно произведённых аппендэктомиях обнаруживается катаральное состояние червеобразного отростка, увеличение регионарных лимфоузлов. Гистологическое исследование отростка выявляет скопление многоядерных гигантских клеток. Возможно, разумеется, совместное течение кори и аппендицита.
Стадия высыпания, сменяющая начальный период, длится 3-4 суток и характеризуется новым повышением t°, дальнейшим усилением общей интоксикации и катаральных явлений, возникновением и этапным распространением сыпи.
Температура держится на высоких цифрах в течение всего периода высыпания. К его окончанию она падает критически или литически. Повышенная температура по окончании высыпания обычно связана с развитием осложнений.
Катаральные явления с начала высыпания значительно усиливаются, оставаясь далее довольно стабильными. Одновременно с сыпью появляется разлитая с синюшным оттенком гиперемия слизистой зёва, мягкого и твердого нёба, иногда возникает лакунарная или фолликулярная ангина.
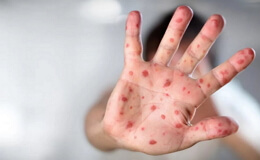
Коревая сыпь носит пятнисто-папулезный характер. Её элементы, появляясь впервые на спинке носа, вокруг носа, за ушами в виде отдельных пятнышек или папул, постепенно увеличиваются в размерах и количестве, сливаются между собой. В 1-й день они густо покрывают лицо (в том числе носогубный треугольник), голову, шею; отдельные рассеянные элементы спускаются на верхнюю часть туловища. Усиливаясь в своей интенсивности, сыпь покрывает на вторые сутки всё туловище, на третьи – конечности.
Характерной особенностью коревой сыпи, кроме этапности высыпания является расположение её среди нормальных участков кожи, сохраняющих обычную окраску даже при очень распространённой сливной сыпи. Особенно обильна она на участках кожи, поражённых экземой, опрелостью. Сыпь может быть розовой, насыщенно красной, цианотичной, геморрагической, со значительным количеством петехий. Сливные её элементы имеют неправильные очертания и могут окружаться, как при сывороточной болезни, анемической зоной. Все эти варианты сыпи прогностического значения не имеют. Феномен Румпель-Лееде обычно положительный. В отличие от скарлатины кожа является влажной, а потоотделение и секреция сальных желез усиленными. Высыпание сопровождается умеренным зудом.
В день появления сыпи на конечностях, её элементы на лице уже начинают буреть, превращаясь в коричневатые пятна, не исчезающие в противоположность свежей сыпи при надавливании пальцем. Распространяясь сверху вниз, пигментация не наблюдается около 5-8 дней, а у истощённых больных при тяжёлом течении инфекции – до 3 недель и является важнейшим симптомом для ретроспективного распознавания кори.
С окончанием высыпания при отсутствии осложнений общее состояние быстро улучшается. Температура, остававшаяся высокой в периоде высыпания, с побледнением сыпи падает критически или литически. Одновременно уменьшаются катаральные явления. Идёт на убыль конъюнктивит, исчезает светобоязнь, одутловатость лица. Реже и мягче становится кашель, прекращаются симптомы кишечной дисфункции. У детей грудного возраста несколько дольше, чем у других, остается нарушение сна и аппетита, разжиженный стул, кашель. У детей старшего возраста нередко в течение 2-3 недель после высыпания наблюдается аритмичный, учащённый пульс.
Длительность репарации, стойкость выздоровления во многом зависят от возраста, преморбидного состояния больного и особенно от условий внешней среды, качества режима, ухода, питания.
Клинические формы
 Различные формы кори могут быть подразделены по выраженности симптоматики на типичные и атипичные; по тяжести на лёгкие, средней тяжести и тяжёлые; по течению на неосложнённые и осложнённые.
Различные формы кори могут быть подразделены по выраженности симптоматики на типичные и атипичные; по тяжести на лёгкие, средней тяжести и тяжёлые; по течению на неосложнённые и осложнённые.
Типичная корь клинически характеризуется правильной сменой свойственных ей периодов, наличием симптома Бельского-Филатова, пятнисто-папулезной сыпью, распространяющейся этапно с лица на туловище и конечности, последующей её пигментацией. Начальный период и высыпание сопровождаются температурной реакцией, наиболее выраженной в периоде высыпания.
Степень тяжести типичной кори определяется выраженностью общей интоксикации, симптомов поражения сосудистой и дыхательной систем. Средней тяжести формы типичной кори составляют в настоящее время основную массу заболеваний.
Лёгкое течение типичной кори характеризуется слабой выраженностью и кратковременностью или отсутствием интоксикации при сохранении свойственных кори симптомов. Такое течение инфекции особенно часто наблюдается у детей старше 2 лет, получивших в инкубации противокоревую прививку, но встречается и вне связи с серопрофилактикой.
Тяжелое течение типичной кори характеризуется выраженностью общей интоксикации. В конце начального периода и в первые дни высыпания отмечаются: головная боль, состояние резкого угнетения или чрезмерного возбуждения, иногда рвота, упорные носовые кровотечения. Сыпь как правило обильная, яркая, красного цвета, иногда с цианотическим оттенком. Катары верхних дыхательных путей выражены резко.
С окончанием периода высыпания все симптомы интоксикации заметно и быстро смягчаются. Прогноз хороший, осложнения наблюдаются крайне редко.
К атипичным формам кори относят заболевания, при которых изменяется весь инфекционный синдром или группа кардинальных его симптомов.
Для атипичной формы лёгкого течения характерны отсутствие или укорочение катарального периода, отсутствие или слабая выраженность общей интоксикации, субфебрильная кратковременная температура, непостоянство симптома Бельского-Филатова, яркая, чаще не обильная сыпь, слабая и быстро исчезающая пигментация. Такие формы кори часто встречаются у детей первых 3-4 месяцев. Их особенности связываются с частичным сохранением материнского иммунитета. Течение в благоприятных условиях обычно гладкое.
Атипично может протекать корь у детей в возрасте 5-6 месяцев. Начальный период удлиняется до 5-6 дней или укорачивается до 2-3 дней, а изредка отсутствует. Часто отсутствуют пятна Бельского-Филатова. Катары верхних дыхательных путей выражены несильно. Вместо мучительного кашля отмечается лишь покашливание. При хорошо выраженной пятнисто-папулезной сыпи распространение её может замедляться или ускоряться, иногда нарушается этапность высыпания. У отдельных детей в течение всего острого периода заболевания отсутствует температурная реакция. Пигментация различной интенсивности может держаться 7-20 дней. В противоположность детям первых месяцев жизни при атипичных формах кори у детей в возрасте 5-6 месяцев часто развиваются осложнения, резко отягощающие течение заболевания и его прогноз.
Стёртый синдром кори со скудной блеклой сыпью, изредка даже без сыпи, может наблюдаться у детей грудного возраста, отягощённых дистрофией, рахитом. Такая форма кори встречается и в более старшем возрасте у больных и истощённых детей. При слабой выраженности специфических черт, частота осложнений, особенно пневмоний, обычно высока, течение их – тяжелы.
Атипично может протекать корь у детей, длительно получавших в инкубационном периоде антибиотики. Катаральный период удлиняется, сопровождаясь общим токсикозом при слабо выраженных катаральных явлениях или полном их отсутствии. Последние, как и симптом Бельского-Филатова, могут появляться вместе с сыпью. Удлиняется и период высыпания, может изменяться не только порядок высыпания, но и характер сыпи.
Легчайшие, стёртые и абортивные формы кори обычно связаны с серопрофилактикой и у детей, не получавших противокоревые прививки, наблюдаются относительно редко.
Диагностика
Раннее распознавание кори (в начальном периоде) имеет большое значение, обеспечивая своевременное проведение противоэпидемических мероприятий в окружении больного.
При типичных формах кори диагноз не представляет затруднений. Наблюдение над больным с первых дней болезни при обязательном осмотре слизистой рта дает возможность распознать корь в начальном периоде, с момента появления симптома Бельского-Филатова, встречающегося у 80-85% детей. Пятна Бельского-Филатова иногда приходится дифференцировать от сходных с ними поражений слизистой рта – мелких афт и элементов молочницы. При стоматите афты обычно более грубые, не возвышаются над поверхностью слизистой как белесоватые маковники, а лежат в углублении. Под ними присутствует дефект ткани. Часто им сопутствуют более крупные афтозно-язвенные поражения. Отдельные элементы молочницы также обычно сочетаются с более обширными образованиями, имеют вид хлопьев и легко снимаются тампоном. Слизистая оболочка под ними часто бывает отёчной.
При отсутствии или позднем появлении пятен Бельского-Филатова установление диагноза в начальном периоде облегчает типичный вид больного корью с характерными катаральными явлениями, преимущественным припуханием нижних век, краевой гиперемией конъюнктивы, энантемой на слизистой твёрдого нёба.
С момента высыпания, помимо упомянутых симптомов, диагноз кори подтверждается характером сыпи, местом её первой локализации, а в последующие дни – этапностью распространения сыпи.
Лечение
Режим. С момента заболевания и до снижения температуры, когда особенно выражены процессы торможения корковой деятельности, важно оградить больного от сильных раздражителей. Ребёнку необходимы постельный режим и спокойная обстановка. По окончании лихорадочного периода, когда ребёнок начинает поправляться, он ещё нуждается в тщательном регулировании режима и врачебном наблюдении. Клиническое выздоровление не всегда соответствует полному восстановлению нарушенных функций. Состояние перенёсших корь детей, особенно первых лет жизни, ещё в течение 3-4 недель после клинического выздоровления отличается большой лабильностью, что способствует развитию поздних осложнений, вторичных инфекций. Поэтому детям, перенёсшим корь, в течение первых месяцев после заболевания необходимы возможно лучшие условия режима, питания, ухода. Дополнительный дневной сон, удлинение ночного сна, сон на воздухе, активное бодрствование во время прогулок и игр способствуют более быстрому уравновешиванию нарушенных функций организма.
У детей старшего возраста нередко наблюдаются симптомы постинфекционной астении (повышенная утомляемость, раздражительность, ослабление памяти). Обычно они проходят довольно быстро, если временно уменьшить школьные задания, удлинить время сна и прогулок, систематически проводить занятия физкультурой, утреннюю зарядку с последующими водными процедурами. Лишь иногда приходится на более или менее короткий срок прекратить посещение школы.
Очень важен уход за кожей, глазами, слизистой оболочкой рта и носа. Кроме систематического умывания и подмывания, полезны гигиенические ванны, не только очищающие кожу и повышающие общий тонус больного, но и улучшающие рефлекторным путем процессы кровообращения, газообмена.
Питание. Для детей грудного возраста важно сохранить грудное кормление. При смешанном и искусственном вскармливании показаны кефир, молочные смеси, манная каша, кисель. Детям в возрасте 1 года и старше можно давать кефир, каши, овощные супы, пюре, кисели, компоты. При отсутствии аппетита не следует кормить ребёнка насильно. Во все стадии кори важно частое и обильное питьё в виде чая, воды, 5% растворы глюкозы, раствора Рингера с овощными и фруктовыми соками. После падения температуры быстро переходят к полноценному питанию, соответствующему возрасту. Во все фазы кори до глубокой стадии репарации больного, следует обогащать пищу витаминами. В сезон, бедный фруктами, ягодами, необходимы синтетические препараты витамина С в повышенных дозах. Не менее важно введение комплекса других витаминов, в частности витамина А по 10 мг в день в течение 12-14 дней.
Антибиотики. Детям 2 лет и старше при отсутствии осложнений антибиотики не назначаются. У детей моложе 2 лет, когда трудно провести грань между симптомами коревого поражения и началом пневмонии, показано раннее применение антибиотиков.
Лечение пневмоний. Патогенетическая комплексная поэтапная терапия, применяемая при других вторичных пневмониях, проводится и при пневмониях, осложняющих течение кори.
Лечение ларингита. При развитии ларингита с явлениями нарушения дыхания, ребёнок должен быть немедленно госпитализирован. В больничных условиях обеспечивается не только неотложная и экстренная помощь, но и возможность более чёткой дифференциации некротического ларингита от дифтерийного крупа. Учитывая трудность такой дифференциации, во всех сомнительных случаях необходимо, кроме строгой изоляции, вводить противодифтерийную сыворотку. Одновременно обязательно назначение антибиотиков, стимулирующей терапии. В борьбе с явлениями стеноза крайне важно длительное пребывание больного на свежем воздухе, отвлекающие средства (ванны, обертывания), спокойная обстановка, квалифицированный уход.
При соответствующих показаниях своевременно произведённая трахеотомия часто даёт хороший эффект. Для получения таких результатов необходимы организация высококвалифицированного ухода, систематическое отсасывание электроотсосом слизи из гортани через трахеотомическое отверстие, введение в это отверстие антибиотиков, оказывающих местное противовоспалительное действие. Для размягчения и растворения гнойных масс и корок в гортани, усиливающих нарушения дыхания, в трахеотомическое отверстие вводится оливковое масло, содовый раствор.
Лечение осложнений со стороны нервной системы. Обеспечивается питание, богатое витаминами, индивидуальный уход, покой, постельный режим, тёплые ванны.
Для уменьшения отёчности мозга и мозговых оболочек показано внутримышечное введение 25% раствора сернокислой магнезии из расчёта 0,02 мл на 1 кг веса тела.
Наряду с этим, если ребёнок возбужден, применяются успокаивающие средства. Если больной находится в состоянии токсикоза и прострации, следует вливать внутривенно гипертонические растворы глюкозы с витаминами.
Лечение отитов и поражений кожи. Лечение отитов при кори проводится по общепринятым при этом заболевании методам путём сочетания антибиотиков с глубоким прогреванием (УВЧ, соллюкс). При затяжных процессах, особенно у детей первых 2 лет, применяются методы стимулирующей терапии. При отит-антритах у детей грудного возраста изредка приходится прибегать к оперативному вмешательству.
При стрепто-стафилодермиях и некрозах проводится комбинированное местное и общее лечение. Особое значение имеет безукоризненная чистота, пользование стерильным или проглаженным перед самым применением бельём, тщательный уход.
Лечение стоматита и номы. Местное лечение стоматита сводится к осторожному смазыванию слизистой оболочки рта 50% сахарным сиропом, мёдом, гипертоническим раствором глюкозы. Язвы и некротические участки можно прижигать 2-5% водным раствором ляписа. При вяло протекающих процессах, особенно у детей первых 2 лет, наряду с местным лечением применяются антибиотики, переливания плазмы, внутримышечное введение крови родителей. Пища должна быть полноценной и витаминизированной. Давать её ребёнку следует в тёплом и протёртом виде.
При лечении номы, кроме указанных средств, вводят противогангренозную сыворотку. Местно применяется полоскание и спринцевание рта тёплым раствором марганцовокислого калия и другими дезинфицирующими и дезодорирующими растворами.
Исключительно большое значение имеют мероприятия, которые направлены на улучшение общего состояния ребёнка, его трофики, повышение жизненного тонуса (гемотрансфузия, плазмотрансфузия). При анорексии, сопутствующей номе, важно пробудить у ребёнка аппетит, а при появлении аппетита умело кормить больного, щадя раневую поверхность слизистой оболочки рта.
После консервативного лечения, обычно требующего длительного срока, может оказаться необходимой пластическая операция в условиях хирургического стационара.